Atsushi Fukunaga
Am J Clin Dermatol . 2022 Sep 15;1-14. doi: 10.1007/s40257-022-00728-6. Online ahead of print.
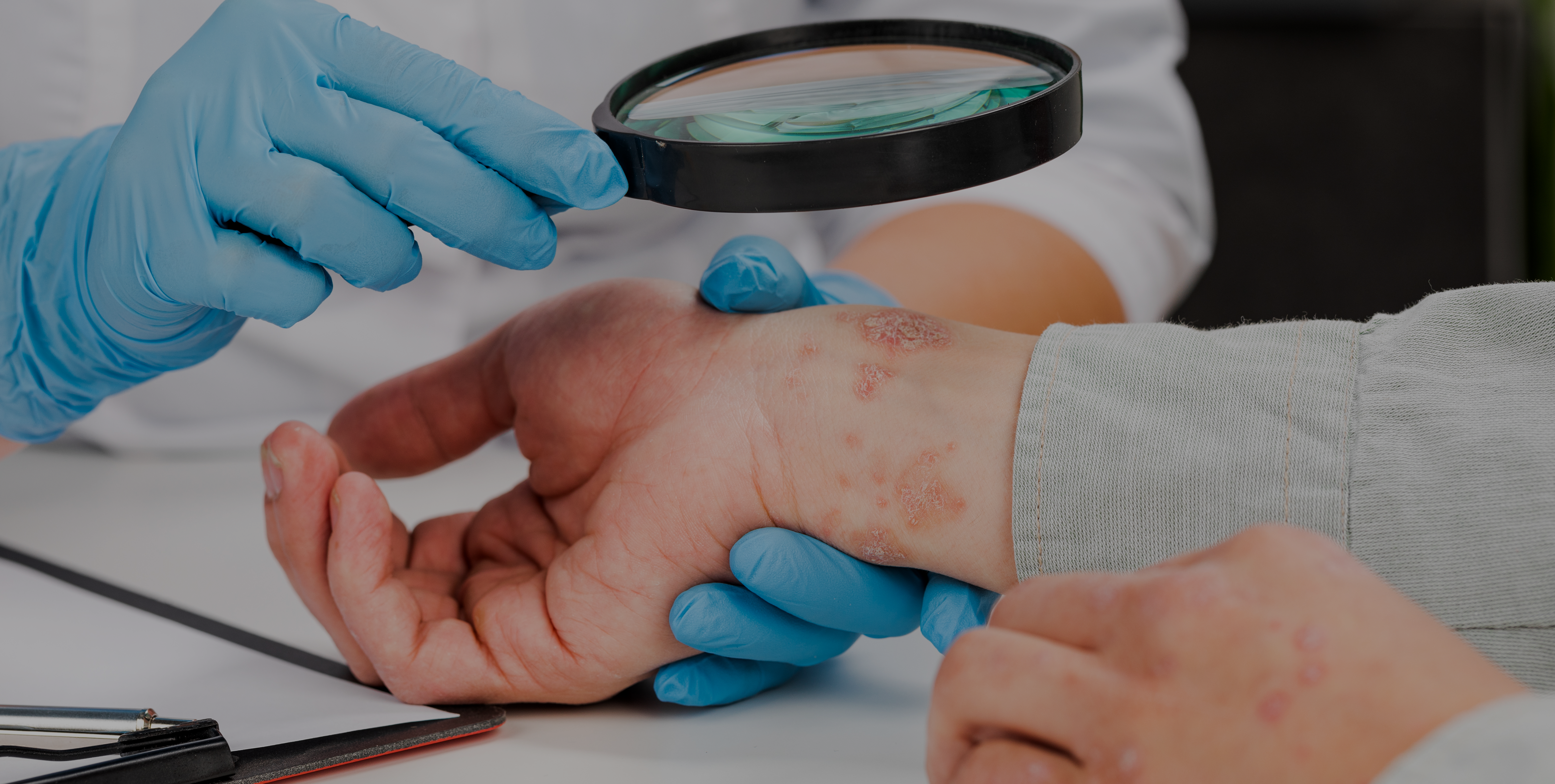
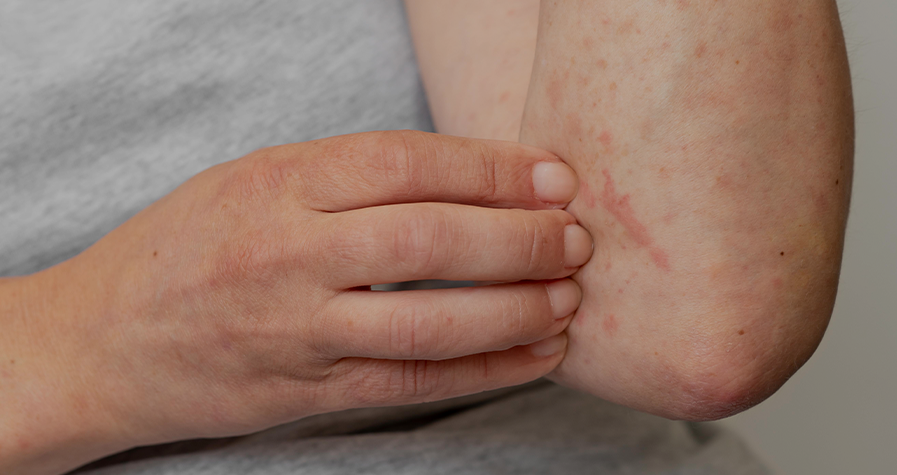
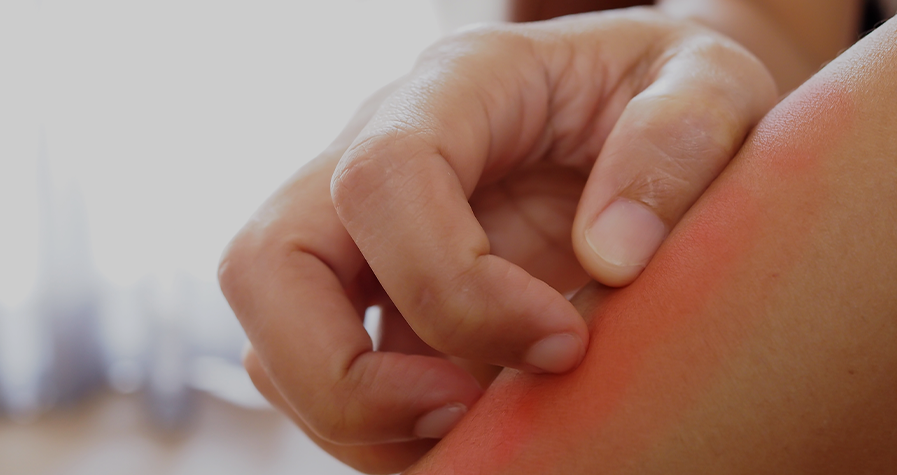
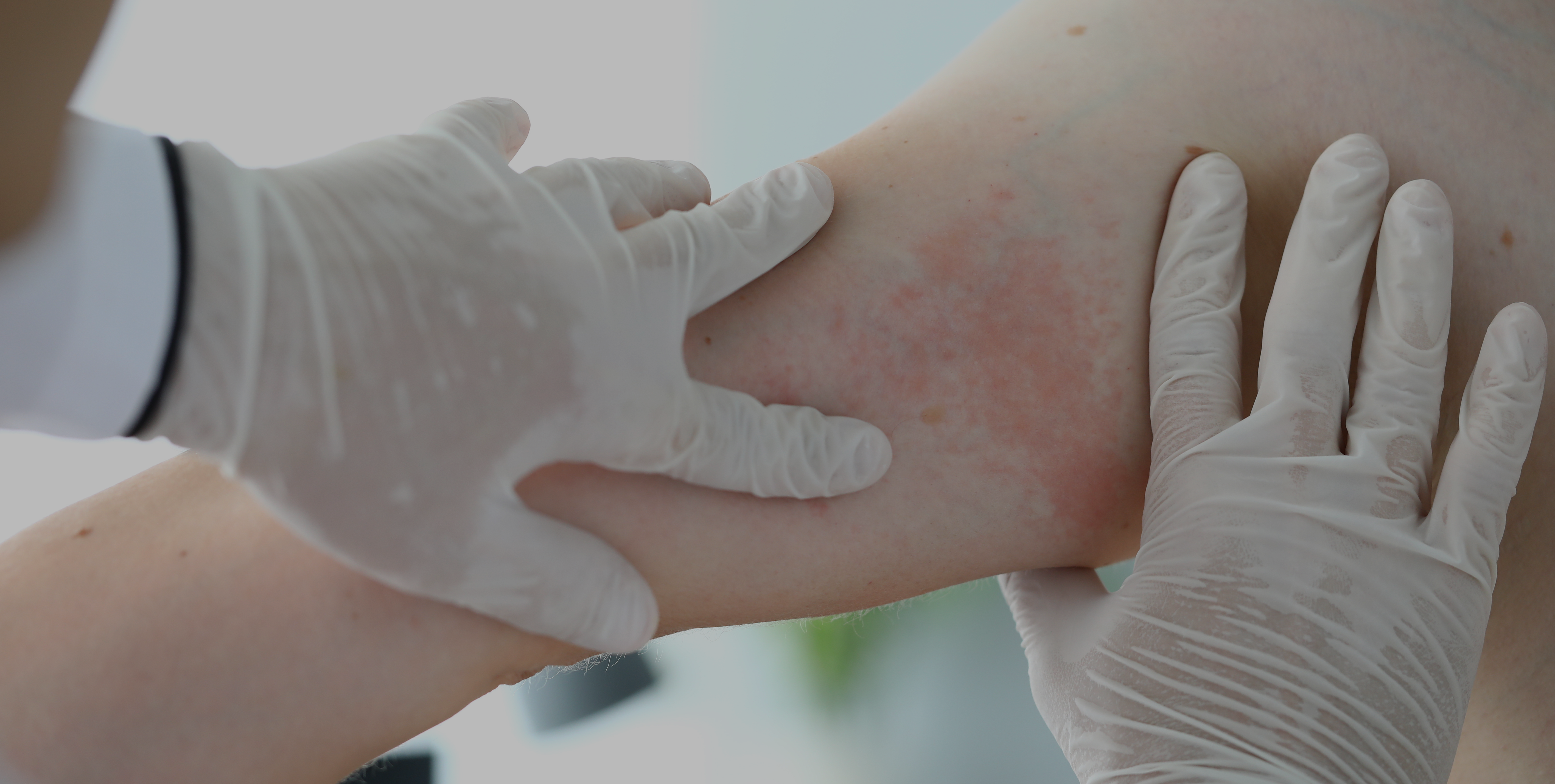
La urticaria colinérgica es un subtipo de urticaria crónica inducible que se caracteriza por la presencia de habones dolorosos y eritema circundante, que aparecen tras la sudoración. El objetivo de esta revisión era analizar diferentes subtipos de urticaria colinérgica y su correlación con la anhidrosis.
Se revisaron publicaciones recientes para actualizar las evidencias sobre epidemiología, características clínicas, enfoques diagnósticos, clasificación de subtipos fisiopatológicos y enfoques terapéuticos de la urticaria colinérgica.
Cuando se examina a pacientes que presentan síntomas similares a los de la urticaria colinérgica, es importante realizar un diagnóstico diferencial para evaluar una posible disfunción de la sudoración.
Hay diferentes mecanismos que contribuyen al desarrollo de la urticaria colinérgica, como la histamina, la alergia al sudor, sustancias relacionadas con el sistema colinérgico, oclusión de los poros e hipohidrosis/anhidrosis. Estos mecanismos son importantes para valorar los subtipos de la urticaria colinérgica y poder así manejarla y tratarla de forma adecuada, teniendo en cuenta que esta enfermedad no se presenta de manera homogénea.